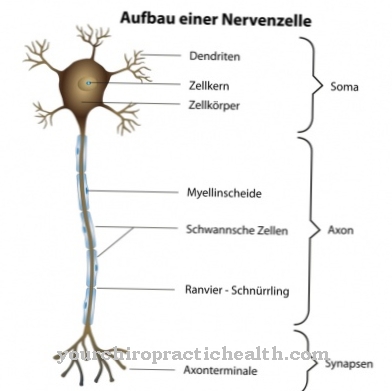
Tirosinemia ditandai dengan peningkatan konsentrasi asam amino tirosin dalam darah. Semua bentuk penyakit memiliki penyebab genetik. Tirosinemia tipe I secara khusus menyebabkan kematian dini jika tidak ditangani.
Apa itu tirosinemia?
Dalam Tirosinemia adalah kerusakan genetik dari asam amino tirosin, yang menyebabkan peningkatan konsentrasi tirosin dalam darah. Sampai saat ini, tiga bentuk tirosinemia yang berbeda telah diketahui. Secara kausal, mereka berbeda di lokasi gangguan dalam pemecahan tirosin. Ketiga bentuk tirosinemia ditandai dengan peningkatan konsentrasi tirosin dan fenilalanin ke derajat yang berbeda:
- Pada tirosinemia tipe I, produk pemecahan racun juga terbentuk di dalam tubuh karena jalur pemecahan normal diblokir oleh cacat enzim pada akhir rantai kerusakan. Produk rusak dari pemecahan tirosin ini beracun bagi hati dan ginjal, sehingga tirosinemia tipe I sangat parah.
- Tirosinemia tipe II terutama ditandai dengan peningkatan konsentrasi tirosin dan fenilalanin dengan semua efeknya pada mata, kulit, dan sistem saraf. Di sini kerusakan tirosin diblokir di awal rantai kerusakan.
- Bentuk tirosinemia yang paling ringan dan paling langka adalah tirosinemia tipe III. Konsentrasi tirosin dan phenalalanine kurang meningkat di sini. Namun, peningkatan konsentrasi berdampak pada sistem saraf. Secara umum, tirosinemia sangat jarang terjadi. Tirosinemia tipe I mempengaruhi satu hingga dua per 100.000 orang. Hanya ada beberapa kasus tirosinemia tipe III yang dijelaskan.
penyebab
Penyebab umum dari ketiga bentuk tirosinemia adalah gangguan pemecahan tirosin oleh enzim yang rusak. Bentuk penyakitnya bergantung pada enzim yang terkena dalam rantai pemecahan tirosin. Semua tirosinemia disebabkan oleh mutasi resesif autosom.
Pada tirosinemia tipe I, enzim fumarylacetoacetate hydrolase sebagian besar tidak dapat dioperasi. Gen pengkodeannya ada pada kromosom 15. Enzim ini bertanggung jawab atas langkah terakhir dalam rantai pemecahan tirosin. Intermediet fumarylacetoacetate dan maleyl acetoacetate biasanya terdegradasi dalam langkah reaksi ini.
Namun, jika enzim rusak, metabolit ini terakumulasi dan kemudian diubah menjadi suksinilasetoasetat dan suksinilkolin dalam reaksi alternatif. Namun, zat tersebut adalah racun hati dan ginjal yang kuat. Bergantung pada seberapa tinggi konsentrasinya dalam darah, mereka mengarah baik dengan cepat atau melalui proses kronis menuju kerusakan total pada hati dan ginjal.
Tirosinemia tipe II disebabkan oleh kerusakan pada enzim tirosin aminotransferase. Enzim ini memulai langkah pertama dalam pemecahan tirosin. Jika gagal, tirosin semakin menumpuk di dalam darah. Konsentrasinya dapat ditingkatkan hingga sepuluh kali lipat dari nilai normal. Karena tirosin terbentuk dari asam amino fenilalanin, konsentrasi fenilalanin juga meningkat pada waktu yang bersamaan. Konsentrasi fenilalanin yang meningkat diketahui dapat merusak sistem saraf.
Pada saat yang sama, mata dan kulit diserang oleh kadar tirosin yang tinggi. Akhirnya, tirosinemia tipe III disebabkan oleh kerusakan pada enzim 4-hydroxyphenylpyruvate dioxygenase. Tingkat tirosin dan fenilalanin hanya sedikit meningkat di sini. Karena penyumbatan pada rantai kerusakan tirosin, tumpukan tirosin berkembang di ketiga bentuk tirosinemia, yang tentu saja akan lebih jelas terlihat semakin dekat dengan awal rantai kerusakan.
Gejala, penyakit & tanda
Tirosinemia tipe I ditandai dengan kerusakan pada hati, ginjal, dan otak. Penyakit ini memanifestasikan dirinya pada bayi baru lahir sebagai kebiasaan minum yang buruk, muntah, penyakit hati dan gagal ginjal. Ada dua bentuk penyakit ini, keduanya, jika tidak ditangani, menyebabkan kematian dini akibat gagal hati dan ginjal.
Dalam bentuk fulminan, pembesaran hati, edema, dan gangguan pertumbuhan parah terjadi sejak dini. Kematian terjadi dalam beberapa bulan setelah lahir. Dalam bentuk yang lebih ringan, hati dan ginjal mengalami degradasi kronis. Sirosis hati berkembang dalam proses yang lama, yang sering kali menyebabkan kanker hati.
Jika tidak ditangani, kematian terjadi paling lambat pada usia sepuluh tahun. Pada tirosinemia tipe II, kerusakan pada kornea mata, melepuh dan pembentukan kerak pada kulit, dan berbagai defisit neurologis terjadi. Tirosinemia tipe III ditandai dengan gangguan mental ringan, gangguan koordinasi gerakan, dan serangan epilepsi.
Diagnosis & perjalanan penyakit
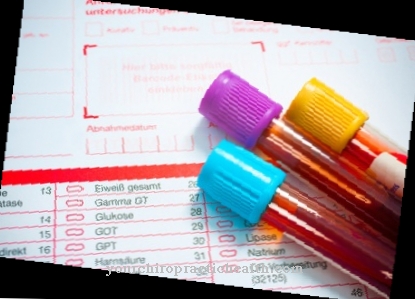
Tirosinemia dapat didiagnosis melalui berbagai tes darah dan urin. Peningkatan kadar tirosin ditemukan dalam sampel urin. Selain itu, metabolit toksik seperti succinylacetone juga dapat dideteksi pada urine pada tyrosinemia tipe I.
Komplikasi
Tergantung pada jenisnya, tirosinemia dapat menyebabkan berbagai komplikasi. Tirosinemia tipe I dapat, karena kerusakan hati, ginjal dan otak bawaan, menyebabkan gejala seperti kurang minum, penyakit hati, dan insufisiensi ginjal. Ketidakmampuan minum dapat menyebabkan dehidrasi dan akibatnya, dehidrasi relatif cepat.
Penyakit hati selalu memiliki efek serius pada seluruh tubuh dan dapat, misalnya, menyebabkan penyakit kuning dan peradangan parah pada organ dalam. Insufisiensi ginjal sama seriusnya karena jika tidak ditangani, dapat menyebabkan gagal ginjal dan kematian. Dalam bentuk fulminan, tirosinemia juga dapat meningkatkan gangguan pertumbuhan, edema dan kanker hati serta sirosis hati.
Tirosinemia tipe II dikaitkan dengan kerusakan kornea, defisit neurologis, dan komplikasi lain. Tirosinemia tipe III dapat menyebabkan serangan epilepsi, gangguan koordinasi gerakan dan gangguan mental selama perjalanan penyakit. Saat merawat gangguan kerusakan, komplikasi tergantung pada ukuran tertentu dan kondisi tubuh pasien.
Nitisinones yang biasanya diresepkan dapat menyebabkan migrain dan efek samping lainnya. Transplantasi hati selalu membawa risiko tubuh menolak organ tersebut. Infeksi dan gangguan penyembuhan luka juga bisa terjadi.
Kapan sebaiknya Anda pergi ke dokter?
Orang yang bersangkutan harus selalu berkonsultasi dengan dokter penderita tirosinemia untuk mencegah komplikasi atau gangguan lebih lanjut. Deteksi dini dan pengobatan selanjutnya sangat penting agar orang yang terkena harus berkonsultasi ke dokter terlebih dahulu jika ada tanda dan gejala penyakit. Dalam kasus terburuk, anak bisa meninggal karena tirosinemia. Dokter harus dihubungi untuk penyakit ini jika anak menderita sakit kuning yang parah atau diare. Pendarahan internal juga bisa menandakan penyakit ini. Ada juga keracunan hati dan organ dalam lainnya.
Denyut jantung yang meningkat atau sensasi abnormal di berbagai bagian tubuh sering kali mengarah ke penyakit dan harus diperiksa oleh dokter. Kelumpuhan dapat berkembang di mana saja di tubuh. Tirosinemia harus segera ditangani oleh dokter anak atau di rumah sakit. Kursus selanjutnya tergantung pada waktu diagnosis, sehingga tidak ada prediksi umum yang dapat dibuat. Penyakit ini juga dapat menurunkan harapan hidup anak.
Perawatan & Terapi
Semua bentuk tirosinemia dipengaruhi secara positif oleh diet rendah tirosin dan fenilalanin. Pola makan seperti itu dapat diandalkan untuk memperbaiki gejala tirosinemia tipe II dan III. Namun, tirosinemia tipe I jauh lebih sulit diobati. Selain diet ketat, pembentukan metabolit toksik juga harus dicegah.
Ini dapat dicapai dengan obat nitisinone (NTBC) dengan memblokir langkah kerusakan sebelumnya. Ini meningkatkan konsentrasi tirosin dalam darah. Namun, ini bisa dijaga tetap rendah dengan diet. Transplantasi hati harus dipertimbangkan pada insufisiensi hati lanjut.
pencegahan
Karena tirosinemia bersifat genetik, maka tidak dapat dicegah. Namun, melalui diet ketat rendah tirosin dan fenilalanin, setidaknya pasien dengan tirosinemia tipe II dan III dapat menjalani kehidupan yang sebagian besar normal. Pada pasien dengan tirosinemia tipe I, konsentrasi metabolit serta tirosin dan fenilalanin harus diatur seumur hidup melalui pengobatan obat dan diet ketat.
Rehabilitasi
Tirosinemia adalah kelainan metabolisme herediter. Ini dianggap penyakit langka dan diklasifikasikan menggunakan tiga bentuk I, II, dan III. Pilihan pengobatan tergantung pada bentuk masing-masing. Perawatan lanjutan yang tepat diperlukan untuk mencapai prognosis yang menguntungkan. Pasien harus mampu menjalani hidup yang sebisa mungkin tidak dibatasi.
Pada tirosinemia tipe II, pengobatan diet seringkali cukup. Namun, perintah dokter harus diikuti dengan tepat. Proses penyembuhan diperiksa selama masa tindak lanjut dan diatur dalam jangka menengah hingga jangka panjang. Tirosinemia tipe III adalah bentuk penyakit metabolik yang paling langka. Kondisi ini dikaitkan dengan gangguan mental ringan dan epilepsi.
Selama perawatan setelah perawatan, mereka yang terkena dampak dan kerabat mereka belajar bagaimana menangani penyakit setiap hari. Perawatan lanjutan khusus diperlukan untuk penyakit tipe I lengkap. Tidak diobati, tirosinemia ini bisa mengancam jiwa. Organ dalam seperti ginjal atau otak mengalami kerusakan. Kursus yang tidak menguntungkan membutuhkan perawatan lanjutan seumur hidup.
Transplantasi organ dapat menjadi pilihan sesuai kebijaksanaan dokter. Ini akan dipertimbangkan ketika tindakan lain tidak lagi membantu. Perawatan lanjutan dilakukan di klinik, kondisi pasien dipantau secara ketat. Pemeriksaan rutin memberikan informasi tentang kompatibilitas organ baru. Reaksi penolakan tubuh harus dihindari.
Anda bisa melakukannya sendiri
Pasien tirosinemia dapat mengadopsi berbagai tindakan diet untuk mendukung penatalaksanaan konservatif, tergantung pada jenis penyakitnya. Diet kaya energi penting untuk tirosinemia tipe I. Diet harus memungkinkan sesedikit mungkin tirosin berkembang di dalam tubuh. Situasi katabolik, seperti yang terjadi setelah lama kelaparan, harus dihindari dengan makan secara teratur. Konsumsi susu, telur dan produk daging harus sangat dibatasi. Diet dapat memperlambat perkembangan penyakit. Ini harus disusun bersama dengan dokter dan ahli gizi dan dilaksanakan secara konsisten.
Tirosinemia tipe II juga dapat diobati secara suportif dengan diet yang disesuaikan. Pada tirosinemia tipe III, selain tindakan diet, persiapan untuk keadaan darurat medis harus dilakukan. Jika terjadi serangan epilepsi, tindakan pertolongan pertama harus dimulai dengan menenangkan pasien dan memberikan pengobatan darurat. Orang yang terkena harus dibawa ke posisi samping yang stabil sehingga tidak melukai diri sendiri pada benda atau jatuh dan juga mencegah muntahan masuk ke tenggorokan. Akibat yang mungkin timbul dari ataksia dapat dicegah melalui fisioterapi. Tangga, ambang pintu, dan benda berbahaya di rumah harus diamankan untuk meminimalkan risiko cedera akibat jatuh. Tindakan pasti untuk tirosinemia tipe I, II dan III harus didiskusikan dengan spesialis.










.jpg)

.jpg)